สมาคมโรคเบาหวานแห่งประเทศไทยจัด Insulin Therapy 2019 ให้ความรู้บุคลากรทางการแพทย์ พร้อมเผยผู้ป่วยเบาหวานชนิด 2 ซึ่งเป็นชนิดที่พบมากที่สุดประมาณ 90% ของผู้ป่วยเบาหวานทั้งหมด เกิดเนื่องจากภาวะดื้ออินซูลิน มีทางเลือกใหม่ในการรักษา เน้นให้ผู้ป่วยเป็นศูนย์กลางของการรักษา โดยแนวทางการรักษาใหม่นี้จะพิจารณาถึงทางเลือกในการรักษาด้วยยาชนิดต่างๆ อาการไม่พึงประสงค์ที่รุนแรงจากยาแต่ละชนิด ผลของการควบคุมน้ำตาล และการเกิดภาวะแทรกซ้อนของโรคเบาหวาน
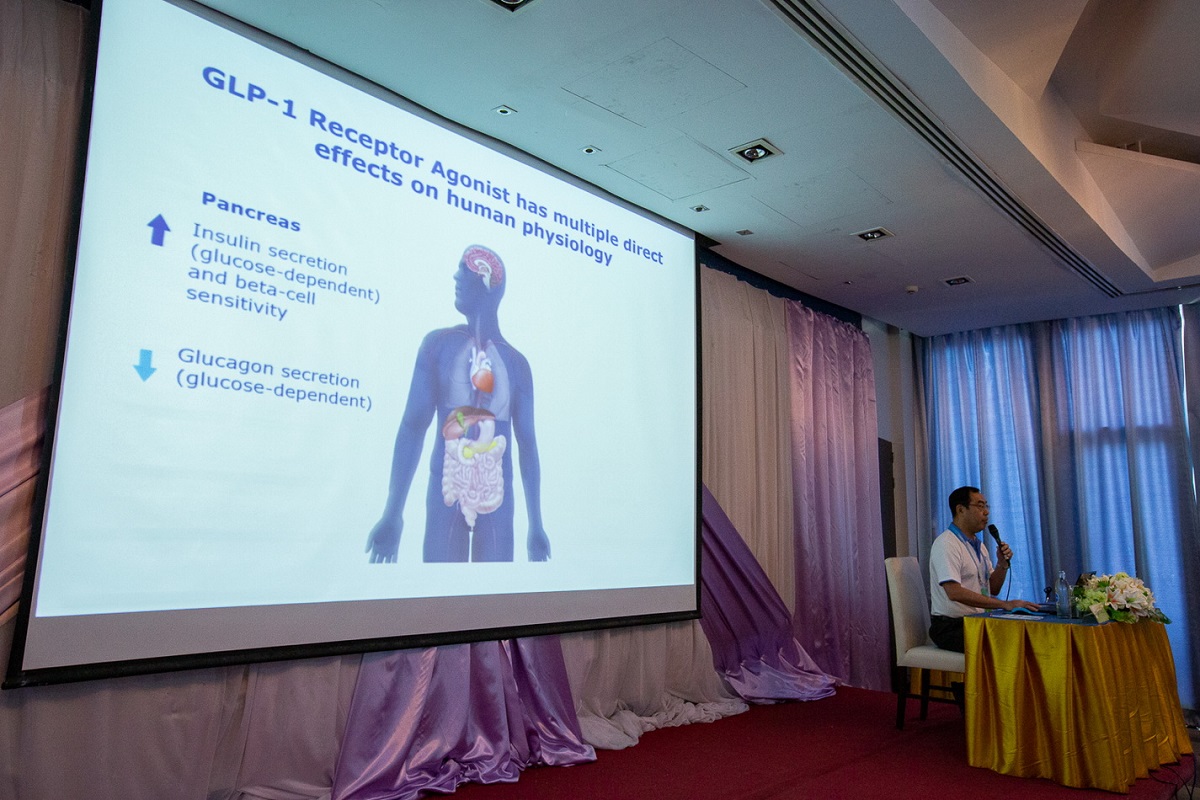
ล่าสุดจากงานประชุมอบรมเชิงปฏิบัติการ Insulin Therapy 2019 ที่ผ่านมา สมาคมโรคเบาหวานแห่งประเทศไทยในพระราชูปถัมภ์ฯ ได้มีการหยิบยกข้อมูลจากสมาพันธ์เบาหวานนานาชาติ (IDF: International Diabetes Federation) ในปีพ.ศ. 2560 มีการประเมินว่ามีผู้ป่วยเบาหวาน รวม 425 ล้านรายทั่วโลก แบ่งเป็นกลุ่มผู้สูงอายุ 65 ปีขึ้นไป จำนวน 98 ล้านราย และช่วงอายุ 20-64 ปี จำนวน 327 ล้านราย และคาดการณ์ว่าในปีพ.ศ. 2588 จะมีผู้ป่วยเบาหวานจำนวน 629 ล้านรายทั่วโลก โดยแบ่งเป็นผู้สูงอายุ 65 ปีขึ้นไป จำนวน 191 ล้านราย หรือมีอัตราการเพิ่มอยู่ที่ร้อยละ 94.8 และในช่วงอายุ 20-64 ปี จำนวน 438 ล้านราย หรือมีอัตราการเพิ่มอยู่ร้อยละ 33.9 ซึ่งจะเห็นได้ว่าอัตราการเพิ่มของผู้ป่วยเบาหวานในกลุ่มผู้สูงอายุจะสูงกว่าช่วงวัยทำงาน โดยปัจจัยหนึ่งมาจากทั่วโลกรวมถึงประเทศไทยกำลังก้าวเข้าสู่สังคมผู้สูงอายุ จึงทำให้ประชากรมีอายุเฉลี่ยยืนยาวขึ้น
ภายในงานประชุม Insulin Therapy 2019 มีแพทย์เฉพาะทางด้านอายุรศาสตร์โรคต่อมไร้ท่อและเมตะบอลิสม ในนามของสมาคมโรคเบาหวานแห่งประเทศไทยฯ รวม 6 ท่าน ประกอบด้วย ศ.เกียรติคุณ พญ. วรรณี นิธิยานันท์, พญ.อัมพา สุทธิจำรูญ, พญ.ยุพิน เบ็ญจสุรัตน์วงศ์, นพ.ชัยชาญ ดีโรจนวงศ์, นพ.ชัชลิต รัตรสาร และ นพ.เพชร รอดอารีย์ ให้เกียรติมาร่วมให้ความรู้แก่แพทย์ พยาบาล และบุคลากรที่เกี่ยวข้อง รวมกว่า 150 คน ในหัวข้อที่เจาะลึกเข้าถึงรายละเอียดในแต่ละมิติของการดูแลรักษาผู้ป่วยเบาหวาน การพิจารณาเลือกอาหารที่เหมาะสมสำหรับผู้ป่วยเบาหวาน แนวทางการรักษาด้วยยากลุ่มใหม่ แนวทางการรักษาภาวะน้ำตาลในเลือดสูง และการเลือกใช้วิธีการรักษาที่หลากหลายรูปแบบเพื่อให้เกิดประสิทธิภาพสูงสุดต่อผู้ป่วย

ศ.เกียรติคุณ พญ.วรรณี นิธิยานันท์
ศ.เกียรติคุณ พญ.วรรณี นิธิยานันท์ นายกสมาคมโรคเบาหวานแห่งประเทศไทยฯ ได้กล่าวถึงภาพรวมสถานการณ์โรคเบาหวานในประเทศไทย รวมถึงให้โรงพยาบาล ทีมแพทย์และพยาบาลร่วมกันคิดวิเคราะห์และหาแนวทางรักษาผู้ป่วยให้เกิดประสิทธิภาพสูงสุดเพื่อช่วยลดอัตราการเกิดโรคเบาหวานและลดอัตราการเกิดโรคแทรกซ้อน เนื่องด้วยปัจจุบันอุบัติการณ์โรคเบาหวานยังมีแนวโน้มเพิ่มขึ้นอย่างต่อเนื่อง รวมถึงการควบคุมเบาหวานและภาวะร่วมอื่นๆ ในประเทศไทยยังไม่บรรลุตามเป้าหมาย จึงเป็นเรื่องที่น่าวิตกกังวลและต้องการรณรงค์สร้างการรับรู้เกี่ยวกับเบาหวานในหลากหลายมิติ เนื่องจากเบาหวานเป็นสาเหตุหลักที่ก่อให้เกิดโรคอื่นๆ ในกลุ่มโรค NCDs อีกมากมาย อาทิ โรคหัวใจ โรคหลอดเลือดสมอง โรคความดันโลหิตสูง และโรคไต ฯลฯ และก่อให้เกิดการสูญเสียค่าใช้จ่ายในการรักษาด้านสาธารณสุขของประเทศไทยมูลค่ามหาศาล เฉพาะเบาหวานเพียงโรคเดียวทำให้สูญเสียค่าใช้จ่ายในการรักษาเฉลี่ยสูงถึง 47,596 ล้านบาทต่อปี และหากรวมอีก 3 โรค คือ โรคความดันโลหิตสูง โรคหัวใจ และโรคหลอดเลือดสมอง ทำให้ภาครัฐสูญเสียงบประมาณในการรักษารวมกันสูงถึง 302,367 ล้านบาทต่อปี
ประกอบกับสถิติข้อมูลสำนักงานหลักประกันสุขภาพแห่งชาติ (สปสช.) ปีพ.ศ.2561 ได้แสดงถึงเป้าหมายในการควบคุมการดูแลตนเองของผู้ป่วยเบาหวานชนิดที่ 2 ในกลุ่มอายุตั้งแต่ 35 ปีขึ้นไปที่เข้ารักษาตัวในโรงพยาบาลต่างๆ โดยได้มีการตรวจเช็คระดับค่าน้ำตาลสะสม (A1C) เฉลี่ยในช่วงระยะเวลา 3 เดือน โดยกำหนดผู้ป่วยเบาหวานควรจะค่าน้อยกว่า 7 mg% (หรือ A1C < 7%) แต่ผลปรากฏว่าผู้ป่วยที่สามารถควบคุมให้อยู่ในเกณฑ์ที่กำหนด มีเพียง 36.5%, ระดับความดันโลหิต Blood Pressure ควรอยู่ในช่วง 80 - 130 mmHg แต่มีผู้ป่วยที่สามารถควบคุมให้อยู่ในเกณฑ์เพียง 39.4% ในขณะที่ระดับไขมัน LDL-C ควรน้อยกว่า 100 mg/dL อยู่ที่ 49.2 ตามลำดับ โดยจากข้อมูลประเมินได้ว่าผู้ป่วยเบาหวานส่วนใหญ่ ยังไม่สามารถปรับเปลี่ยนพฤติกรรมการกิน รวมถึงปรับการใช้ชีวิตประจำวันได้อย่างเหมาะสม

นพ.ชัยชาญ ดีโรจนวงศ์
ในด้าน นพ.ชัยชาญ ดีโรจนวงศ์ ประธานวิชาการ สมาคมโรคเบาหวานแห่งประเทศไทยฯ กล่าวว่า อุบัติการณ์เบาหวานยังมีแนวโน้มเพิ่มมากขึ้น บวกกับผู้ป่วยเบาหวานชนิดที่ 2 ยังไม่สามารถควบคุมดูแลตนเองได้ตามเป้าหมาย แต่ด้วยความก้าวหน้าของเทคโนโลยีและวิวัฒนาการทางการแพทย์ที่ไม่เคยหยุดยั้งในการพัฒนาทางเลือกในการรักษาโรคเบาหวานให้มีความหลากหลายเพื่อตอบโจทย์ผู้ป่วยเพิ่มมากขึ้น ปัจจุบันไม่เพียงแต่การรักษาด้วยยารับประทาน หรือการให้อินซูลินเท่านั้น แต่ปัจจุบันได้มียากลุ่มใหม่ที่สามารถช่วยแก้ปัญหาในการลดน้ำตาลหลังมื้ออาหาร และช่วยลดน้ำตาลระหว่างมื้อได้ภายในเข็มเดียวกัน ซึ่งนับเป็นนวัตกรรมทางการแพทย์ที่นักวิจัยได้คิดค้นและพัฒนาแนวทางการรักษาด้วยวิธีใหม่ๆ ขึ้นเพื่อช่วยยกระดับคุณภาพชีวิตของผู้ป่วยให้ดียิ่งขึ้น และนับเป็นความท้าทายในการดูแลจัดการให้ผู้ป่วยเบาหวานที่มีอาการซับซ้อนให้มีอายุที่ยืนยาวขึ้น โดยยากลุ่มใหม่นี้ได้ถูกระบุอยู่ใน The American Diabetes Association's (ADA) และ European Association for the Study of Diabetes (EASD) ได้ปรับปรุงแนวทางการรักษาภาวะน้ำตาลในเลือดสูงในผู้ป่วยเบาหวานชนิดที่ 2 ใหม่ โดยเน้นที่การรักษาสำหรับผู้ป่วยเฉพาะราย หรือให้ผู้ป่วยเป็นศูนย์กลางของการรักษา โดยแนวทางการรักษาใหม่นี้จะพิจารณาถึงทางเลือกในการรักษาด้วยยาชนิดต่างๆ อาการไม่พึงประสงค์ที่รุนแรงจากยาแต่ละชนิด ผลของการควบคุมน้ำตาล และการเกิดภาวะแทรกซ้อนของโรคเบาหวาน
เบาหวานชนิดที่ 2 จะเป็นชนิดที่พบมากที่สุดประมาณร้อยละ 90 ของผู้ป่วยเบาหวานทั้งหมด เกิดเนื่องจากภาวะดื้ออินซูลิน (insulin resistance) เมื่อรับประทานอาหาร ตับอ่อนพยายามผลิตอินซูลิน เพื่อนำน้ำตาลจากอาหารเข้าเซลล์ไปใช้เป็นพลังงาน แต่ภาวะดื้ออินซูลิน ทำให้อินซูลินทำหน้าที่ลดน้ำตาลในเลือดได้ไม่ดี ส่งผลให้น้ำตาลในเลือดสูง เกิดเป็นเบาหวาน และเมื่อเป็นเบาหวานที่ไม่ได้รักษา น้ำตาลที่สูงเป็นระยะเวลานาน ยังส่งผลให้เกิดภาวะเป็นพิษต่อเซลล์ตับอ่อน (glucotoxicity) ทำให้ตับอ่อนผลิตอินซูลินไม่ได้ เกิดภาวะขาดอินซูลิน (insulin secretory defect) ร่วมด้วย
สำหรับการรักษาเบาหวานชนิดที่ 2 แพทย์จะใช้แนวทางของ “ผู้ป่วยเป็นศูนย์กลาง (patient-centered approach)” การเลือกใช้ยารักษา จะพิจารณาจากหลายองค์ประกอบ อาทิ ผู้ป่วย อายุ ระดับความรุนแรงของอาการ ระดับน้ำตาล โรคร่วม ประสิทธิภาพของยา ราคา และผลข้างเคียง เป็นต้น ในขณะเดียวกันผู้ป่วยเบาหวานชนิดที่ 2 โดยเฉพาะรายใหม่ๆ ก็ควรจะได้รับการแนะนำให้ปรับเปลี่ยนพฤติกรรม (Total Lifestyle Management) ประกอบด้วย
1.Diet - กินอาหารในปริมาณพอเหมาะ อ่อนหวาน มัน เค็ม มีผักผลไม้ทุกมื้อ ใช้ข้าว/แป้งขัดสีน้อย มีธัญพืชและถั่วทุกวัน มีการสอนให้รู้จักอาหารแลกเปลี่ยนหรือทดแทนกัน หลีกเลี่ยงเครื่องดื่มผสมน้ำตาล แอลกอฮอล์
2.Physical activity – ออกกำลังกายปานกลาง ครั้งละอย่างน้อย 30 นาที สัปดาห์ละ 5 วัน เสริมด้วยฝึกแรงต้น และยืดเหยียดกล้ามเนื้อก่อนและหลังออกกำลังกาย
3.Sedentary time – เคลื่อนที่ร่างกาย 5-10 นาที ทุก 1-2 ชั่วโมง
4.Psychosocial Issues – ให้ความรู้คำปรึกษาและช่วยเหลือการควบคุมเบาหวาน ฝึกสมาธิ วิธีผ่อนคลาย หรือปรึกษานักจิตวิทยา หรือจิตแพทย์
5.Sleep – เข้านอนเป็นเวลา ประมาณ 22.00 น. และนอนไม่น้อยกว่า วันละ 7 ชั่วโมง
6.Alcohol – ไม่ดื่มแอลกอฮอล์ (ดื่มได้ปริมาณจำกัด เป็นครั้งคราวในงานสังคม)
7.Smoking – ไม่สูบบุหรี่ รวมถึงไม่อยู่ในสถานที่ที่มีควันบุหรี่เป็นเวลานาน และในบ้านไม่สูบบุหรี่
นอกจากนี้ นพ.ชัยชาญ ได้มีการแนะนำให้ประเมินผู้ป่วย ด้วยวิธีที่หลากหลายทั้งการวิเคราะห์ การประเมินผล และการติดตามผลอย่างต่อเนื่องแบบเจาะลึกในรายละเอียด ซึ่งหากพบผู้ป่วยมีอาการรูปร่างแบบนี้ อาการแบบนี้ ลักษณะแบบนี้ ควรให้การรักษาอย่างไร และหากมีผลเช่นนี้จะปรับเปลี่ยนวิธีการรักษาแบบใด ทั้งนี้เพื่อให้ได้รับประโยชน์สูงสุดและสามารถนำกลับไปใช้ได้จริงในโรงพยาบาลเพื่อเพิ่มประสิทธิภาพในการดูแลและรักษาผู้ป่วยได้ดียิ่งขึ้น
ขณะที่ ศ.เกียรติคุณ พญ.วรรณี กล่าวทิ้งท้ายว่า “องค์ประกอบที่จะดูแลรักษาผู้ป่วยเบาหวานนั้น ไม่ได้อยู่ที่แพทย์เพียงเท่านั้น แต่หมายรวมถึงทีม ทั้งพยาบาล สหสาขาวิชา รวมถึงบุคคลใกล้ชิด พ่อแม่พี่น้อง ญาติมิตร แต่สำคัญที่สุดคือ ‘ผู้ป่วย’ ถือเป็นศูนย์กลาง หากผู้ป่วยเริ่มยอมรับและพร้อมที่จะอยู่กับเบาหวานอย่างเข้าใจ ก็จะเกิดทักษะและสามารถดูแลตนเองได้อย่างเหมาะสม ทำให้การดูแลรักษาเบาหวานและควบคุมภาวะร่วมให้อยู่ในเกณฑ์ที่ดีได้ ช่วยลดอัตราการเกิดโรคเบาหวานในครอบครัวจากรุ่นสู่รุ่น และลดโอกาสการเกิดโรคร่วมอื่นๆ รวมถึงภาวะแทรกซ้อนต่างๆ อีกด้วย”

- 843 views