‘หากมารดาติดเชื้อ HIV+ แต่ลูกจำเป็นต้องได้รับการปลูกถ่ายอวัยวะ ในฐานะที่เป็นแพทย์ เราจะตัดสินใจอย่างไร?’
คือคำถามชวนท้าทายทั้งทางกฎหมายและจรรยาบรรณ กล่าวคือ เราจะยอมให้เด็กเสียชีวิตเพียงเพราะไม่มีอวัยวะปลูกถ่ายที่เหมาะสมกับเขาหรือยินยอมใช้อวัยวะจากมารดาที่ติดเชื้อ HIV+
สำหรับประเทศแอฟริกาใต้ซึ่งได้ชื่อว่าประชากรส่วนใหญ่ติดเชื้อ HIV สิ่งที่ตามมาจึงส่งผลให้ผู้บริจาคอวัยวะลดหลั่นสัมพันธ์กันไป นั่นเท่ากับว่า ความท้าทายข้างต้นจึงสำคัญต่อความเป็นความตายที่แท้จริงของผู้ป่วยที่จำเป็นต้องได้รับการปลูกถ่ายอวัยวะ
แฮเรียต เอ็ธเทอรเร็ดจ (Harriet Etheredge) ชอง โบธา (Jean Botha) และ จูน ฟาเบียน (June Fabian) จากมหาวิทยาลัยวิตวอเตอร์สแรนด์ ประเทศแอฟริกาใต้ ผู้เขียนบทความ ‘Liver transplant from HIV+ living donor to negative recipient: key ethical issues’ เผยแพร่ผ่านเว็บไซต์ The Conversation เมื่อวันที่ 4 ตุลาคม 2561 ที่ผ่านมา ได้หยิบยกกรณีดังกล่าวรวมถึงผลสรุปของคำถามซึ่งคือ การคำนึงถึงผลประโยชน์ของตัวเด็กสำคัญที่สุด
“ผู้ป่วยที่ติดเชื้อ HIV ควรจะได้รับตัวเลือกในการรับบริการทางสาธารณสุขเฉกเช่นกับคนทั่วไป”
สำหรับประเทศแอฟริกาใต้ การผ่าตัดเปลี่ยนอวัยวะระหว่างผู้บริจาคที่ติดเชื้อ HIV+ ต่อผู้รับบริจาคที่มีผล HIVออกมาเป็นลบ ในทางกฎหมายแล้วสามารถทำได้ อย่างไรก็ดี วิธีปฏิบัติในทางสากลเป็นเรื่องที่ไม่ถูกต้องเนื่องด้วยทุกขั้นตอนเต็มไปด้วยความเสี่ยง
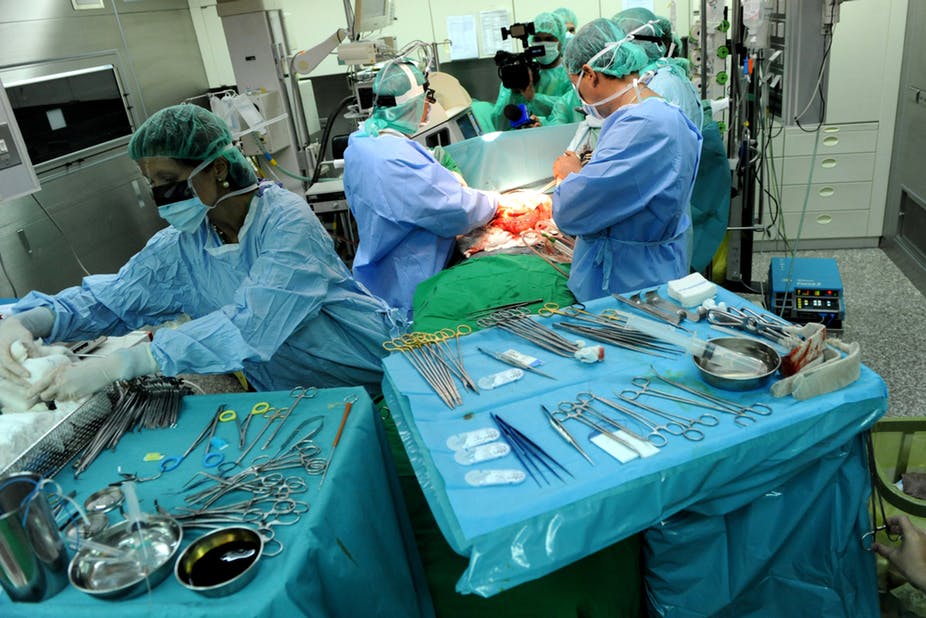
“ปีที่แล้ว เราได้รักษาชีวิตเด็กคนหนึ่งด้วยการผ่าตัดปลูกถ่ายตับ ความเสี่ยงของการผ่าตัดครั้งนี้คือผู้บริจาคไตคือมารดาของเด็กที่ติดเชื้อ HIV+ ส่วนเด็กคนดังกล่าวนั่นผลตรวจออกมาว่าเป็นลบ”
โดยผู้เขียนได้อธิบายต่อว่าเด็กคนนั้นต้องรอมากถึง 118 วันถึงจะได้รับการผ่าตัดปลูกถ่ายตับ ปกติแล้วโดยเฉลี่ยรายชื่อผู้รอเปลี่ยนถ่ายอวัยวะอยู่ที่ 49 วัน เมื่อไม่มีผู้บริจาคเข้ามาประกอบกับมารดาของเด็กไม่อาจทนเห็นลูกเจ็บปวดไปมากกว่านี้
ดังนั้น สิ่งที่ทางคณะแพทย์ตัดสินใจทำคือการเข้าไปหาคณะกรรมการพิจารณาจริยธรรมทางการแพทย์ (Medical Ethics Committee) ของมหาวิทยาลัย Johannesburg’s University of the Witwatersrand เพื่อขออนุมัติการผ่าตัดปลูกถ่ายตับ รวมถึงเสนอแผนและขั้นตอนการผ่าตัดปลูกถ่ายอวัยวะเพื่อให้เด็กผู้นั้นสามารถรับยาต้านรีโทรไวรัส (antiretroviral drugs) ได้ในอนาคตเพื่อหวังว่าเขาจะหายจากการติดเชื้อ HIV
อีกทั้งทางคณะแพทย์ยังได้มีการปรึกษาหารือกับทุกหน่วยงานที่เกี่ยวข้อง ไม่ว่าจะเป็น ทีมกฎหมาย ทีมผ่าตัด นักชีวจริยธรรม รวมถึงผู้เชี่ยวชาญด้านโรคเอดส์ของทางมหาวิทยาลัย เพื่อสร้างความมั่นใจให้กับคณะแพทย์ผู้เข้าการผ่าตัดว่าในทุกขั้นตอนนั้นดำเนินอย่างสมเหตุสมผล
นอกเหนือจากนั้น ทางคณะกรรมการพิจารณาจริยธรรมทางการแพทย์ยังได้หารือกับทางผู้ปกครองและมารดาผู้เป็นผู้บริจาคเพื่อให้เข้าใจตรงกันว่า การผ่าตัดเปลี่ยนอวัยวะอาจส่งผลให้เด็กติดเชื้อ HIV+ เหมือนกับผู้ให้บริจาค รวมถึงสร้างความเข้าใจและอธิบายถึงความรับผิดชอบของพวกเขาในอนาคตว่า หลังจากผ่าตัดแล้วเด็กจำเป็นต้องเข้ารักษาโรคเอดส์ต่อไป
อย่างไรก็ดี ผลออกมาว่า คณะแพทย์ได้รับการอนุมัติให้ผ่าตัดเปลี่ยนอวัยวะได้ แน่นอนว่า เดือนแรกหลังจากผ่าตัดเสร็จสิ้น ผลตรวจ HIV ปรากฏออกมาเป็นบวก ถึงอย่างนั้น ร่างกายของเด็กก็สามารถรับยารีโทรไวรัสได้เป็นอย่างดี
แม้การผ่าตัดดังกล่าวจะส่งผลให้วงการแพทย์ในประเทศแอฟริกาใต้ได้เห็นทางเลือกที่อาจเป็นไปได้มากขึ้นก็ตาม อย่างไรก็ดี ทางผู้เขียนเน้นย้ำว่า การผ่าตัดเปลี่ยนถ่ายอวัยวะระหว่างผู้ติดเชื้อ HIV+ และ HIV- ยังเต็มไปด้วยความสุ่มเสี่ยงเช่นเคยรวมถึงการผ่าตัดดังกล่าวเป็นเพียงกรณีศึกษาเดียวที่ผลออกมาในทิศทางที่ดีเท่านั้น
“ในอนาคตเราจำเป็นต้องทำการวิจัยเพื่อหาคำตอบที่ยังคงหาไม่ได้ รวมถึงศึกษาเพิ่มเติมว่า HIV สายพันธุ์ใดที่สามารถทำการผ่าตัดเปลี่ยนอวัยวะได้และไม่ได้”
- 690 views










