จำนวนผู้ติดเชื้อไวรัสโคโรนา 2019 หรือโรคโควิด-19 เพิ่มขึ้นในอัตราลดลง ถือเป็นสัญญาณที่ดี ผิดกับช่วงแรกที่เพิ่มหลักร้อยต่อวัน อีกด้านหนึ่ง ก็เกิดการติดเชื้อในบุคลากรสาธารณสุขด้วย แปรเปลี่ยนเป็นความวิตกกังวลว่า หากบุคลากรทางการแพทย์ติดเชื้อ 1 คน บุคลากรคนอื่นๆ ที่ทำงานใกล้ชิดย่อมถูกกักตัวเพื่อดูอาการด้วย หมายความว่าจำนวนบุคลากรจะลดลงมากกว่า 1 คน
ยิ่งมีเหตุการณ์ปิดโรงพยาบาลบันนังสตา จังหวัดยะลา ชั่วคราวเมื่อต้นเดือนเมษายน ยิ่งสร้างความวิตกกังวลว่า หากบุคลากรสาธารณสุขติดเชื้อเพิ่มขึ้น ระบบสุขภาพของไทยอาจรับมือไม่ไหว แต่จริงๆ แล้ว...
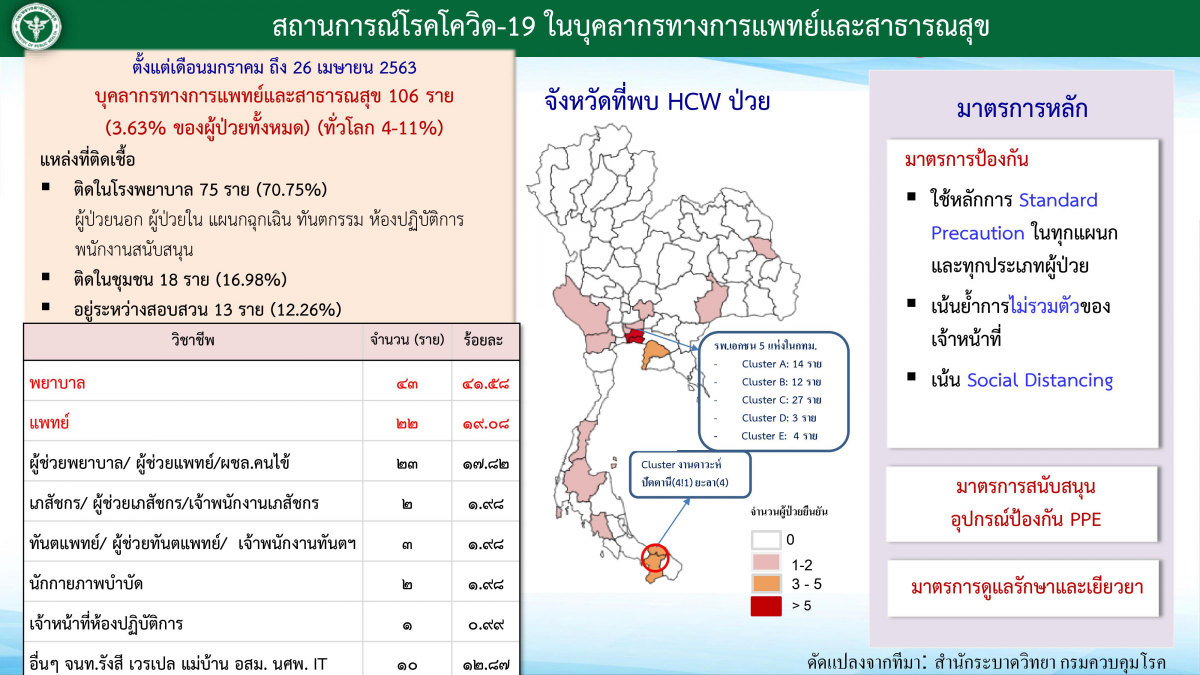
“วันที่ 23 เมษายนตัวเลขบุคลากรสาธารณสุขที่ติดเชื้ออยู่ที่ 106 ราย เมื่อเทียบกับจำนวนผู้ป่วยทั้งหมดต่อวัน ณ วันนี้อัตราร้อยละของเราจะเป็น 3.71 ถ้าเทียบกับอัตราส่วนของทั่วโลกบุคลากรที่ติดเชื้ออยู่ในช่วง 4-11 เปอร์เซ็นต์ เช่น ที่ประเทศสหรัฐอเมริกาในช่วงที่ระบาดมากๆ บุคลากรติดเชื้อเมื่อเทียบกับคนไข้สูงถึง 18 เปอร์เซ็นต์ อัตราการติดเชื้อของบุคลากรเราจึงต่ำกว่า”
พญ.ปิยวรรณ ลิ้มปัญญาเลิศ รองผู้อำนวยการ สถาบันรับรองคุณภาพสถานพยาบาล (องค์การมหาชน) (สรพ.) ให้ข้อมูล และกล่าวว่าเวลานี้ไม่มีการแบ่งเป็นโรงพยาบาลของรัฐ เอกชน หรือของมหาวิทยาลัย แต่ทุกโรงพยาบาลถือเป็นส่วนหนึ่งของระบบสุขภาพ
HFocus จะพาไปสำรวจ ทำความเข้าใจสาเหตุของการติดเชื้อในบุคลากรสาธารณสุข สถานการณ์ และบทเรียนที่จะมีประโยชน์ต่อไปในอนาคต ผ่านการสนทนากับ พญ.ปิยวรรณ

พญ.ปิยวรรณ ลิ้มปัญญาเลิศ
ทำไมบุคลากรสาธารณสุขจึงติดเชื้อ
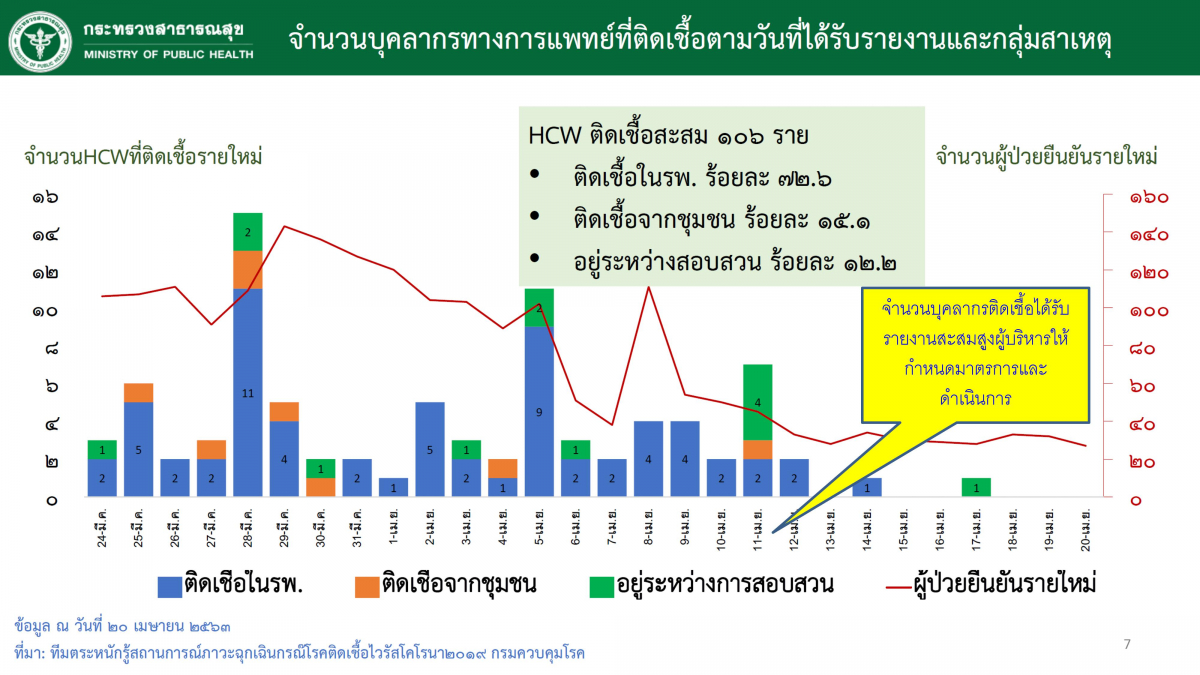
พญ.ปิยวรรณ อธิบายว่า การติดเชื้อในบุคลากรทางการแพทย์มีอยู่ 3 ปัจจัย ประการแรกคือติดเชื้อจากการทำงานซึ่งมีเปอร์เซ็นต์สูงสุดเพราะอยู่กับกลุ่มเสี่ยง ประการที่ 2 คือติดเชื้อจากเพื่อนร่วมงาน ประการสุดท้ายคือติดจากชุมชนหรือจากที่บ้าน แต่ส่วนใหญ่แล้วร้อยละ 72.6 ติดจากในโรงพยาบาล
เมื่อเกิดการติดเชื้อในบุคลากร สรพ.จะลงพื้นที่เพื่อสอบสวนโรคโดยใช้วิธี Root cause analysis หรือการลงวิเคราะห์หารากของปัญหา พบว่า สาเหตุส่วนใหญ่ที่ทำให้บุคลากรติดเชื้อคือการดูแลคนไข้ที่ไม่รู้ว่าเป็นโควิด-19 มาก่อน หมายความว่าตอนแรกคนไข้ไม่ได้มาโรงพยาบาลเพราะป่วยจากโควิด-19 เมื่อบุคลากรสาธารณสุขเข้าไปดูแลคนไข้ ภายหลังตรวจพบว่าคนไข้ติดเชื้อโควิด-19
“ปกติแล้ว เราจะให้บุคลากรและเจ้าหน้าที่ทุกคนจะต้องมี standard precaution (วิธีป้องกันการแพร่กระจายเชื้อโรคในผู้ป่วยทุกราย) คือบุคลากรที่ดูแลคนไข้จะต้องมีการดูแลความสะอาดอย่างดี ย้อนกลับไปดูพบว่าในกลุ่มคนไข้ที่ไม่ได้เป็นโควิด คนไข้ก็ไม่ได้ใส่หน้ากาก ดังนั้น จึงมีโอกาสที่สารคัดหลั่งลงมาตามส่วนต่างๆ ที่สำคัญคือมันไม่ได้ติดจากสารคัดหลั่งที่คนไข้ไอหรือจาม แต่การสัมผัสใกล้ชิด เช่น บุคลากรบางคนต้องดูแลคนไข้ใกล้ชิดอยู่แล้ว การเข้าไปเช็ดตัว ทำความสะอาด นั่นหมายความว่าเขาต้องจับส่วนต่างๆ ของคนไข้รวมถึงเสื้อผ้า ถ้าคนไข้เป็นโควิด แต่ไม่รู้ว่าเป็น เขาก็มีโอกาสสัมผัสสารคัดหลั่งทำให้มีโอกาสติดสูงกว่า”
นอกจากนี้ ยังมีปัจจัยเรื่องการใช้อุปกรณ์ป้องกันต่างๆ ที่ต้องใช้ให้ได้ตามมาตรฐาน แต่ในช่วงต้นของการระบาด บุคลากรสาธารณสุขอาจยังไม่รู้วิธีการใส่อุปกรณ์ป้องกันอย่างถูกวิธี
การทำงานสร้างประสบการณ์
ก่อนจะเกิดคำถามที่มาพร้อมกับความไม่มั่นใจว่า บุคลากรสาธารณสุขไม่ได้ถูกฝึกเรื่องการใช้อุปกรณ์ป้องกันหรือ? ลองฟังคำอธิบายจาก พญ.ปิยวรรณก่อน
“การใช้อุปกรณ์ป้องกันตัวต้องฝึกเพราะไม่ใช่แค่เอาหน้ากากมาใส่ แล้วปรากฏว่ามีช่องโหว่ มีรูรั่ว มีจับมีสัมผัส มันก็แพร่กระจายเชื้อได้ หรือการเอาหน้ากาก N95 มาใส่ ถ้าไม่ทดสอบว่าพอดีกับหน้าเราก็อาจทำให้มีช่องว่างและเกิดการสัมผัสเชื้อเช่นกัน ส่วนการใส่ชุด PPE (อุปกรณ์ป้องกันส่วนบุคคล Personal Protective Equipment) เวลาใส่ก็ต้องระมัดระวัง ใส่ให้ถูกวิธี ใส่แล้วไม่ปนเปื้อน เวลาถอดก็สำคัญ ทุกอย่างต้องฝึกเพราะทุกอย่างไม่ใช่ธรรมชาติ ไม่ใช่เสื้อปกติธรรมดา ต้องดูว่าด้านไหนที่สัมผัสได้ ด้านไหนไม่ได้ ดังนั้น สิ่งที่เกิดขึ้นในระยะแรกที่มาอย่างรวดเร็วและทุกคนยังไม่ได้ซ้อมอย่างเต็มที่ ถามว่าเตรียมไหม เตรียม แต่การเตรียมกับสถานการณ์จริงมันต่างกัน พออยู่ในสถานการณ์จริง ได้ฝึก ได้ทำอย่างเป็นธรรมชาติ อัตราการติดเชื้อจะลดลง
“เราจะรู้ standard precaution ซึ่งก็คือการป้องกันการติดเชื้อโรคทั่วๆ ไปทั้งหมด เช่น วิธีการล้างมือ การใส่หน้ากากอนามัยปกติ แต่เมื่อใดที่มีโรคระบาดซึ่งไม่เกิดขึ้นบ่อย ถามว่าสิ่งต่างๆ เหล่านี้มีการสอนหรือไม่ มี แต่ไม่ได้ฝึกทุกวัน ทำสม่ำเสมอ และเตือนซ้ำในการทำครั้งแรกจึงมีโอกาสที่จะไม่ถูกต้องและคลาดเคลื่อน แต่เมื่อมาเทียบดู เช่น สถาบันบําราศนราดูรที่เป็นสถาบันดูแลคนไข้ติดเชื้อโดยตรงซึ่งฝึกเรื่องเหล่านี้จนเป็นธรรมชาติสม่ำเสมอ บุคลากรจึงทำได้ ทั้งยังรับคนไข้เป็นจำนวนมาก แต่ไม่มีใครติดเชื้อ ขณะที่โรงพยาบาลทั่วไป โรคที่เขาดู เบาหวาน ความดัน เป็นโรคที่ทำอยู่อย่างสม่ำเสมอ เป๊ะ แต่โรคที่นานๆ มาที ต้องทำ ต้องซ้อม ต้องฝึก แล้วมันก็กลายเป็นความตระหนักของทุกคนที่จะต้องใส่ใจว่ามันเปลี่ยนไปแล้ว”
หรือเพราะอุปกรณ์ไม่เพียงพอ?
อีกข้อกังขาหนึ่งจากกรณีที่มีบุคลากรสาธารณสุขติดเชื้อโควิด-19 คือ หรือเป็นเพราะอุปกรณ์ต่างๆ ไม่เพียงพอ?
พญ.ปิยวรรณ อธิบายว่า ถ้าดูข่าวต่างประเทศ สาเหตุหลักที่บุคลากรติดเชื้อคือ PPE ไม่เพียง เนื่องจากจำนวนคนไข้มีมาก ตัวอย่างประเทศอิตาลีซึ่งมีคนไข้จำนวนมาก แล้วเมื่อบุคลากรสาธารณสุขใช้อุปกรณ์เสร็จก็ต้องถอดเปลี่ยน ทำให้ต้องใช้อุปกรณ์จำนวนมาก ในบางประเทศบุคลากรสาธารณสุขแทบจะไม่ใส่ PPE เพราะมีไม่พอและไม่ทัน เนื่องจากเกิดการระบาดอย่างรวดเร็ว แต่ถ้าจำนวนผู้ติดเชื้อค่อยๆ เพิ่มและระบบบริหารจัดการดีพอจะสามารถจัดการได้ แต่ไม่ใช่ในกรณีประเทศไทยที่เกิดจากการใช้อุปกรณ์ต่างๆ ยังไม่ชำนาญพอ อีกทั้งยังไม่มีองค์ความรู้เพียงพอในช่วงต้น
“ในช่วงที่มันมาอย่างเร็ว ทุกคนยังไม่พร้อมเต็มที่และไม่รู้ว่าใครติดบ้าง โอกาสติดเชื้อในช่วงแรกจึงมีค่อนข้างสูง นอกจากนั้น ยังมีการติดเชื้อในที่ทำงาน แต่ตอนนี้วิธีปฏิบัติเปลี่ยน ทุกคนใส่หน้ากาก อัตราการติดเชื้อก็ลดลง จากการที่เรารู้สาเหตุก็ทำให้เราออกแนวทางต่างๆ ที่เหมาะสม แล้วก็สร้างวัฒนธรรมความปลอดภัย ทำให้บุคลากรทั้งหลายตระหนักว่าจริงๆ แล้วเราจะต้องดูแลคนไข้ทุกคนเสมือนว่าเขาเป็นโควิดหรือผู้ที่สามารถกระจายเชื้อได้”

การบริหารจัดการ องค์ประกอบที่ขาดไม่ได้
ไม่ใช่เพียงองค์ความรู้เท่านั้นที่จำเป็น การบริหารจัดการทรัพยากรโดยเฉพาะบุคลากรสาธารณสุข และการช่วยเหลือระหว่างเครือข่ายโรงพยาบาลเป็นอีกส่วนสำคัญที่ขาดไม่ได้ ดังที่กล่าวไปตอนต้น การที่บุคลากรสาธารณสุข 1 คนติดเชื้อ หมายความว่าจะมีบุคลากรคนอื่นๆ ต้องกักตัวเพื่อดูอาการ
“ทุกเหตุการณ์มีการเรียนรู้ ตอนนี้เราเริ่มจัดกลุ่มคนทำงาน การที่เราจะกักตัวใครก็คือกลุ่มคนใกล้กันไม่เกิน 1 เมตรและมากกว่า 5 นาที เรารู้อยู่แล้วว่าบุคลากรที่ดูแลคนไข้โควิดเป็นกลุ่มเสี่ยง เราก็จะจัดกลุ่มขึ้น เช่น 4 คนนี้ดูแลวอร์ดคนไข้โควิด ก็จะเป็น 4 คนนี้ตลอด ส่วนกลุ่มอื่นไปฝึกใช้เครื่องมือให้พร้อม ถ้าเกิดมีคนใดคนหนึ่งติดเชื้อก็จะอยู่ใน 4 คนนี้ แล้วก็จะมีกลุ่มอื่นผลัดเข้ามา การป้องกันการติดเชื้อในโรงพยาบาลไม่ใช่เฉพาะเรื่อง PPE มันต้องเริ่มต้นด้วยระบบบริหารจัดการ วางแนวทางการจัดสรรคน พอมีบทเรียน เราก็มีการวางแผนเป็นโฟกัสทีมสำหรับการทำงาน ถ้ามีปัญหาก็เฉพาะ 4 คนนี้ที่ขยับออกไป แต่เราก็จะมี 4 คนใหม่เข้ามาทันที ซึ่งเราเริ่มออกแบบและขยายความคิดนี้ออกไป
“นอกจากนั้น สำหรับทุกโรงพยาบาลในประเทศไทย เขาไม่ได้ยืนโรงพยาบาลเดียว เรายืนกันเป็นเครือข่ายและกระจายการทำงาน เราต้องประเมินศักยภาพโรงพยาบาล โรงพยาบาลของเราเป็นโรงพยาบาลชุมชน 30 เตียง ถ้ามีคนไข้ต้องใส่เครื่องช่วยหายใจ เราไม่จำเป็นต้องดูแล เราส่งต่อไปให้โรงพยาบาลขนาดใหญ่ดูแล ซึ่งมีทีมที่เชี่ยวชาญกว่า มีประสบการณ์มากกว่า และป้องกันความเสี่ยงได้ดีกว่า จึงเกิดการทำงานในลักษณะเครือข่ายเชื่อมโยง ใครที่มีศักยภาพด้านใด ทำอย่างนั้น ใครมีศักยภาพมากกว่าก็ดูแลในส่วนที่มากกว่า รวมถึงตอนนี้เราได้รับการสนับสนุนส่งเสริมจากภาคเอกชนทำให้เราวางแผนได้ดีขึ้นเรื่อยๆ”
พญ.ปิยวรรณ ยกตัวอย่างกรณีโรงพยาบาลบันนังสตาซึ่งเป็นโรงพยาบาลขนาดเล็กว่า เหตุที่ต้องปิดโรงพยาบาลชั่วคราว ผู้ติดเชื้อติดจากฝั่งมาเลเซียและเดินทางกลับเข้ามาในไทย จากการสืบสวนโรคน่าจะเป็นการติดจากคนในครอบครัวและไม่รู้ เมื่อมาทำงานทำให้มีการติดเชื้อในที่ทำงาน สิ่งที่ต้องดำเนินการคือยับยั้งและควบคุมไม่ให้เกิดการแพร่กระจายเพิ่ม ตรวจสอบว่าใครทำงานใกล้ชิดกับบุคลากรที่ติดเชื้อ พบว่ามีผู้ติดเชื้อเพียง 3 คน จึงทำการกักตัวปิดโรงพยาบาลชั่วคราว
ขณะเดียวกัน โรงพยาบาลภายในจังหวัดต่างช่วยเหลือซึ่งกันและกัน ทำให้เวลานี้โรงพยาบาลดังกล่าวกลับมาปฏิบัติภารกิจได้เหมือนเดิม สามารถรับและดูแลคนไข้ติดเชื้อเสี่ยงหรือสงสัยว่าจะติดเชื้อได้อย่างดีและไม่มีบุคลากรสาธารณสุขติดเชื้ออีก
การหนุนเสริมจาก สรพ.
ในส่วนของ สรพ. เมื่อเกิดการระบาดขึ้น ได้สร้างมาตรการหลายรูปแบบเพื่อให้ทุกโรงพยาบาลดำเนินภารกิจได้ต่อเนื่อง เช่น การต่ออายุการรับรองคุณภาพ ทาง สรพ. ได้ต่ออายุให้อัตโนมัติ ในส่วนมาตรฐานการบริหารจัดการโรงพยาบาลเริ่มเก็บข้อมูลว่า ในสถานการณ์ที่เปลี่ยนไปอาจต้องเพิ่มมาตรฐานอื่นเสริม พร้อมกับสร้างองค์ความรู้ให้บุคลากรสามารถรู้ได้ว่า สิ่งไหนที่ขาดหายไป สิ่งไหนที่ต้องเติมเต็ม เรื่องที่ยังไม่รู้ ความรู้อะไรที่ต้องการ อะไรคือปัญหาอุปสรรค จากนั้นจึงนำสิ่งที่บุคลากรสาธารณสุขสะท้อนจากหน้างานจริงมาวางแผนดำเนินการ
“อย่างการทำ Facebook Live ให้ตรงกับสิ่งที่เขาต้องการ เพราะเราต้องรวบรวมผู้เชี่ยวชาญ นักวิชาการต่างๆ มานั่งคุยเรื่องเหล่านี้ใหม่หมดเลย ทุกไกด์ไลน์แทบจะทำเป็นสัปดาห์ต่อสัปดาห์ วันต่อวัน เราก็มีหน้าที่เอาสิ่งต่างๆ เหล่านี้ไปสื่อสารกับโรงพยาบาลที่เราดูแลได้รับทราบ เพื่อให้เขาอัพเดท ส่วนเรื่อง PPE เราก็สำรวจว่าเขามีเพียงพอหรือไม่ ถ้าต้องการเพิ่ม คือเท่าไหร่ เราก็จะคอนเน็คกับบริษัทเอกชนเพื่อทำข้อมูลให้หน่วยงานเอกชนสามารถเรียกคนที่อยากบริจาค ภายใต้ชื่อโครงการ health from home มาบริจาคได้ถูกที่และกระจายไปทุกพื้นที่ที่มีคนไข้จริง เพราะว่าทุกๆ โรงพยาบาลในประเทศไทยไม่ได้รับคนไข้โควิด”
อีกแนวทางหนึ่ง สรพ. ทำการสำรวจนวัตกรรมโดยทำงานร่วมกับสำนักงานพัฒนาวิทยาศาสตร์และเทคโนโลยีแห่งชาติ (สวทช.) เพื่อให้โรงพยาบาลพัฒนาองค์ความรู้ตามหลักวิชาการและเข้าถึงนวัตกรรมการป้องกันการติดเชื้อ
New Normal ของระบบสุขภาพ
“หลังจากนี้ไปก็จะมี New Normal ต่างๆ เกิดขึ้นมากมาย เช่น การดูแลคนไข้ในระบบ telemedicine เราก็ต้องดูว่าจะทำยังไงให้มีคุณภาพและปลอดภัย หรือกรณีที่คนไข้มาโรงพยาบาลจะกลับบ้าน เราจะเริ่มเปลี่ยนเป็นการส่งยาไปให้ที่บ้านแทนที่จะมารับยาที่โรงพยาบาล แล้วการส่งยาไปที่บ้านแบบไหนจึงจะมีคุณภาพและความปลอดภัย สรพ. ก็จะมาไล่ดูกระบวนการตรงนี้ เหมือนกับช่วยเติมเต็มเมื่อเกิดความเปลี่ยนแปลง เปลี่ยนอย่างไรให้มีคุณภาพสำหรับผู้รับบริการ”
โรคอุบัติใหม่ถือเป็นความมั่นคงสมัยใหม่ต่อระบบสุขภาพ การแพร่ระบาดของไวรัสโคโรนา 2019 หรือโควิด-19 กล่าวได้ว่าเป็นบททดสอบที่ท้าทาย การระบาดไม่ได้เกิดขึ้นเฉพาะประชาชนทั่วไป บุคลากรสาธารณสุขจำนวนหนึ่งก็ติดเชื้อด้วย ทาง สรพ.จึงเริ่มมองไปข้างหน้า
“เราเริ่มมีการถอดบทเรียนในบางส่วนที่เกิดขึ้น ตัวอย่างเช่นเราเริ่มถอดบทเรียนโรงพยาบาลเฉพาะกิจ คือเดิมโรงพยาบาลปกติทั่วไปเรามีอยู่แล้วเพราะมีมาตรฐาน แต่สิ่งที่เกิดขึ้น ณ ปัจจุบัน เรามีโรงพยาบาลอีกรูปแบบหนึ่งคือโรงพยาบาลเฉพาะกิจหรือบางที่เรียกว่าโรงพยาบาลสนาม บางที่เรียกว่า Hospitel ตรงนี้ก็จำเป็นต้องมีมาตรฐานเหมือนกัน แต่ในอดีตเรายังไม่เคยรับรองสิ่งต่างๆ เหล่านี้
“กระบวนการหลังจากนี้ สิ่งที่เราจะทำก็คือเป็นช่วงฟื้นฟู เป็นการให้รางวัลกับผู้ปฏิบัติงาน เราจะไปถอดบทเรียนตามที่ต่างๆ เมื่อก่อนเราเอามาตรฐานเข้าไปจับว่าเขาทำได้ตามมาตรฐาน แต่ภาพอนาคตที่จะไปถึงคือเราจะไปฟังว่าเขาทำอะไรในช่วงสถานการณ์โควิดที่เกิดขึ้น แล้วค่อยบอกว่าสิ่งที่เขาทำตรงกับมาตรฐานอย่างไร แล้วเราก็จะให้ความชื่นชมกับเขาเพื่อให้เขามีพลังและกำลังใจในการทำงานต่อไปในอนาคตและผ่านพ้นช่วงที่ยากลำบากได้อย่างมีความสุข
“สิ่งที่เกิดขึ้นคือการเรียนรู้เพื่อพัฒนาต่อไป สิ่งที่ตามมาคือเราเริ่มเห็นแล้วว่าโลกในอนาคตเปลี่ยนไป เราพบว่าถ้าเราไม่วางแผนไว้จะทำให้เราทำทุกอย่างได้ไม่คล่องตัวและไม่เป็นธรรมชาติ สิ่งที่จะเติมเข้าไปในมาตรฐาน HA ที่น่าจะมีแน่ๆ คือการวางแผนภารกิจขององค์กรกรณีที่เกิดสถานการณ์ต่างๆ เขาจะต้องวางแผนไปข้างหน้าซึ่งเราจะเติมเข้าไปในการเรียนรู้ร่วมกันกับโรงพยาบาลหลังจากนี้ เพราะทุกโรงพยาบาลต้องเตรียมพร้อมกับสถานการณ์ฉุกเฉินต่างๆ ถ้าไม่เตรียม ไม่พร้อม ไม่ซ้อม เวลาเกิดเหตุขึ้นมันเตรียมไม่ทัน มีโอกาสผิดพลาดคลาดเคลื่อนทั้งที่มีความตั้งใจดีและไม่อยากให้เกิดขึ้น”
คงกล่าวได้ว่า ในอนาคต หากเกิดสถานการณ์การแพร่ระบาดของโรคอุบัติใหม่ขึ้นมาอีก ระบบสุขภาพของไทยจะมีความพร้อมรับมือได้ดีขึ้น
“เราพร้อมขึ้นเรื่อยๆ เพราะเราพร้อมด้วยประสบการณ์ ด้วยบทเรียน พร้อมด้วยการทำงานที่เกิดขึ้น และเรามีการแลกเปลี่ยนเรียนรู้ อัพเดทกันตลอดเวลา และได้รับการสนับสนุนที่ดีจากทีมผู้บริหาร” พญ.ปิยวรรณ กล่าวทิ้งท้าย
เขียน : กฤษฎา ศุภวรรธนะกุล
ล้อมกรอบ
ประกาศคณะกรรมการขับเคลื่อนนโยบายและความปลอดภัยของผู้ป่วยและบุคลากรสาธารณสุข เรื่อง ความปลอดภัยของบุคลากรสาธารณสุขทุกคนในสถานการณ์ COVID-19 เมื่อวันที่ 17 เมษายน 2563
1.สถานพยาบาลทุกแห่งให้ความสำคัญ ประกาศเป้าหมายความปลอดภัยของบุคลากรสาธารณสุขทุกคน ในสถานการณ์ COVID-19
2.มีแนวทางปฏิบัติเพื่อความปลอดภัย ของบุคลากรสาธารณสุขที่เกิดจากรวบรวมความรู้ของผู้เชี่ยวชาญ และหน่วยงานที่เกี่ยวข้องในระบบสาธารณสุขทุกภาคส่วน เพื่อให้บุคลากรสามารถปฏิบัติหน้าที่ด้วยความมั่นใจ
3.จัดสรรหน้ากากอนามัยชนิด Surgical Mask ให้เพียงพอ สำหรับผู้ป่วยและบุคลากรทางสาธารณสุขทุกคน และบริหาร จัดการหน้ากากชนิด N95 รวมถึงอุปกรณ์ป้องการอื่นๆ ให้มีสำรองพร้อมใช้อย่างเหมาะสมกับความจำเป็น
4.บุคลากรสาธารณสุขทุกคนที่ปฏิบัติหน้าที่ ที่มีความเสี่ยงต่อการติดเชื้อหรือสงสัยติดเชื้อ COVID-19 จะได้รับการตรวจคัดกรองเพื่อการเฝ้าระวัง และหากพบว่ามีการติดเชื้อจะได้รับการรักษาทันที รวมถึงให้มีการตรวจคัดกรองบุคคลใกล้ชิดในครอบครัว
5.มีหลักประกันคุ้มครองดูแล เยียวยาบุคลากรสาธารณสุข ที่ติดเชื้อ COVID-19 จากการปฏิบัติหน้าที่ทุกคน
6.มีช่องทางสื่อสารให้ความรู้และสร้างความมั่นใจ ให้กับบุคลากรสาธารณสุขในการปฏิบัติหน้าที่ รวมถึงรับฟังเสียงสะท้อนและความต้องการ เพื่อดูแลสนับสนุนได้สอดคล้องกับสถานการณ์จริง

- 877 views









